- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:39.
- Naposledy změněno 2025-11-02 20:14.
Bronchiální astma u dětí
Obsah článku:
- Příčiny a rizikové faktory
- Formy nemoci
- Příznaky bronchiálního astmatu u dětí
- Diagnostika
- Léčba bronchiálního astmatu u dětí
- Možné důsledky a komplikace
- Předpověď
- Prevence bronchiálního astmatu u dětí
Bronchiální astma u dětí je chronické onemocnění dýchacích cest spojené s hyperreaktivitou průdušek, tj. S jejich zvýšenou citlivostí na dráždivé látky. Toto onemocnění je rozšířené: podle statistik ním trpí přibližně 7% dětí. Nemoc se může projevit v jakémkoli věku a u dětí jakéhokoli pohlaví, ale častěji se vyskytuje u chlapců ve věku od 2 do 10 let.

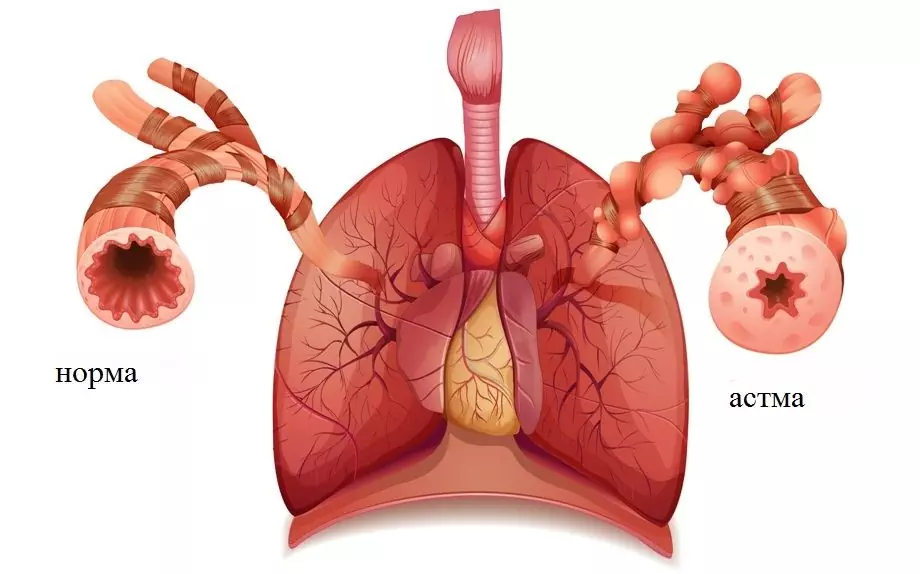
Bronchiální astma je časté chronické onemocnění u dětí
Hlavním klinickým znakem bronchiálního astmatu u dítěte jsou opakované záchvaty dušnosti nebo udušení způsobené rozsáhlou reverzibilní bronchiální obstrukcí spojenou s bronchospasmy, hypersekrecí hlenu a edémem sliznice.
V posledních letech se výskyt bronchiálního astmatu u dětí zvyšuje všude, zejména však v ekonomicky vyspělých zemích. Odborníci to vysvětlují skutečností, že se každý rok používá stále více umělých materiálů, chemikálií pro domácnost, průmyslových potravinářských výrobků obsahujících velké množství alergenů. Je třeba mít na paměti, že onemocnění často zůstává nediagnostikované, protože může být maskované jako jiné patologické stavy dýchacího systému a především jako exacerbace chronické obstrukční plicní nemoci (CHOPN).
Příčiny a rizikové faktory
Rizikové faktory pro rozvoj bronchiálního astmatu u dětí jsou:
- dědičná predispozice;
- neustálý kontakt s alergeny (odpadní produkty roztočů domácího prachu, spóry plísní, pyl, bílkoviny sušené moči a slin, lupy a chlupy domácích mazlíčků, ptačí chmýří, potravinové alergeny, alergeny na šváby);
- pasivní kouření (vdechování tabákového kouře).
Faktory provokatéry (spouštěče), které ovlivňují zanícenou bronchiální sliznici a vedou k rozvoji záchvatu bronchiálního astmatu u dětí, jsou:
- akutní respirační virové infekce;
- látky znečišťující ovzduší, jako je síra nebo oxid dusíku;
- p-blokátory;
- nesteroidní protizánětlivé léky (Aspirin, Analgin, Paracetamol, Nurofen atd.);
- štiplavý zápach;
- významná fyzická aktivita;
- zánět vedlejších nosních dutin;
- vdechování studeného vzduchu;
- gastroezofageální reflux.

Rizikové faktory pro rozvoj bronchiálního astmatu u dětí
Tvorba bronchiálního astmatu u dětí začíná vývojem speciální formy chronického zánětu průdušek, který se stává příčinou jejich hyperreaktivity, to znamená zvýšené citlivosti na účinky nespecifických podnětů. V patogenezi tohoto zánětu patří hlavní role lymfocytům, žírným buňkám a eosinofilům - buňkám imunitního systému.
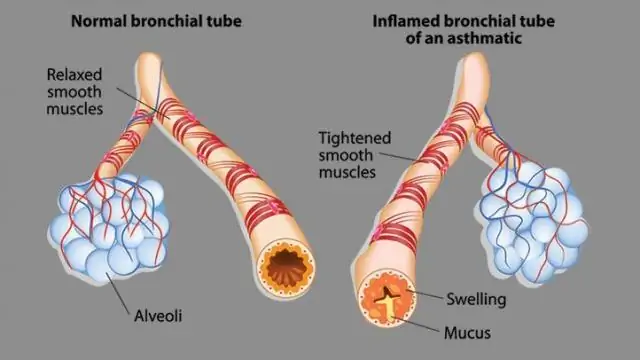
Hyperreaktivní zanícené průdušky reagují na spouštěcí faktory hypersekrecí hlenu, křečemi hladkých svalů průdušek, otoky a infiltrací sliznic. To vše vede k rozvoji obstrukčního respiračního syndromu, který se klinicky projevuje útokem udušení nebo dušnosti.
Formy nemoci
Podle etiologie může být bronchiální astma u dětí:
- alergický;
- nealergický;
- smíšený;
- nespecifikováno.
Jako zvláštní formu lékaři rozlišují aspirinové bronchiální astma. Spouštěcím faktorem pro ni je příjem nesteroidních protizánětlivých léků dítětem. Často je to komplikováno vývojem status asthmaticus.
V závislosti na závažnosti existuje několik typů klinického průběhu bronchiálního astmatu u dětí:
- Lehké epizodické. K útokům dochází méně než jednou týdně. V interiktálním období nejsou u dítěte žádné známky bronchiálního astmatu a funkce plic není narušena.
- Lehké trvalé. Útoky se vyskytují častěji než jednou týdně, ale ne denně. Během exacerbace je dítě narušeno, normální denní aktivita se zhoršuje. Indikátory spirometrie jsou normální.
- Středně těžký. Astmatické záchvaty se vyskytují téměř denně. Výsledkem je, že aktivita a spánek dětí je významně ovlivněna. Pro zlepšení svého stavu potřebují každodenní užívání inhalačních β-antagonistů. Ukazatele spirometrie jsou sníženy o 20-40% věkové normy.
- Těžký. Astmatické záchvaty se vyskytují několikrát denně, často v noci. Časté exacerbace způsobují narušení psychomotorického vývoje dítěte. Indikátory respiračních funkcí jsou sníženy o více než 40% věkové normy.

Stav dýchacích cest u bronchiálního astmatu
Příznaky bronchiálního astmatu u dětí
Udušení nebo dušnost u dětí s bronchiálním astmatem se mohou objevit kdykoli během dne, ale nejčastěji k nim dochází v noci. Hlavní příznaky bronchiálního astmatu u dětí:
- záchvat výdechové dušnosti (potíže s vydechováním) nebo udušení;
- neproduktivní kašel s lepkavým, těžko oddělitelným sputem;
- kardiopalmus;
- pískání na sucho (bzučení), pískání na síle, zesilující se v okamžiku vdechnutí; jsou slyšet nejen během poslechu, ale také na dálku, a proto se jim také říká vzdálené sípání;
- boxovaný zvuk perkusí, jehož vzhled je vysvětlen hypervzdušností plicní tkáně.

Neproduktivní kašel a dušnost - příznaky bronchiálního astmatu u dítěte
Příznaky bronchiálního astmatu u dětí v době závažného záchvatu se liší:
- množství dýchacích zvuků klesá;
- objevuje se cyanóza kůže a sliznic a zvyšuje se;
- paradoxní puls (zvýšení počtu pulzních vln v době výdechu a výrazné snížení až do úplného vymizení v době vdechnutí);
- účast na dýchání pomocných svalů;
- zaujetí nucené polohy (sezení, opření rukou o postel, opěradlo židle nebo kolena).
U dětí rozvoji záchvatu bronchiálního astmatu často předchází období prekurzorů (suchý kašel, ucpaný nos, bolest hlavy, úzkost, poruchy spánku). Útok trvá několik minut až několik dní.
Pokud záchvat bronchiálního astmatu u dítěte trvá déle než šest hodin, považuje se tento stav za status asthmaticus.
Po vyřešení záchvatu bronchiálního astmatu u dětí opouští husté a viskózní sputum, což vede ke snadnějšímu dýchání. Tachykardie je nahrazena bradykardií. Krevní tlak klesá. Dítě se stává inhibovaným, letargickým, lhostejným k životnímu prostředí a často tvrdě usíná.
V interiktálních obdobích se děti trpící bronchiálním astmatem mohou cítit celkem dobře.
Diagnostika
Pro správnou diagnózu bronchiálního astmatu u dětí je nutné vzít v úvahu údaje o anamnéze alergie, laboratorní, fyzikální a instrumentální studie.
Metody laboratorního výzkumu pro podezření na bronchiální astma u dětí zahrnují:
- obecný krevní test (často se detekuje eozinofilie);
- mikroskopie sputa (krystaly Charcot-Leiden, Kurshmanovy spirály, významné množství epitelu a eosinofilů);
- studium složení plynu v arteriální krvi.
Diagnóza bronchiálního astmatu u dětí zahrnuje řadu speciálních studií:
- testy plicních funkcí (spirometrie);
- stanovení kožních testů k identifikaci původců alergenů;
- identifikace bronchiální hyperaktivity (provokativní testy s podezřením na alergen, fyzická aktivita, studený vzduch, hypertonický roztok chloridu sodného, acetylcholin, histamin);
- rentgen hrudníku;
- bronchoskopie (extrémně vzácná).

Spirometrie umožňuje vyšetřit funkci plic, pokud existuje podezření na bronchiální astma u dětí
Diferenciální diagnostika je vyžadována za následujících podmínek:
- cizí tělesa průdušek;
- bronchogenní cysty;
- tracheo- a bronchomalacie;
- obstrukční bronchitida;
- vyhlazení bronchiolitidy;
- cystická fibróza;
- laryngospazmus;
- akutní respirační virová infekce.
Léčba bronchiálního astmatu u dětí
Hlavní oblasti léčby bronchiálního astmatu u dětí jsou:
- identifikace faktorů způsobujících exacerbaci bronchiálního astmatu a eliminace nebo omezení kontaktu se spouštěči;
- základní hypoalergenní strava;
- léková terapie;
- nedrogová rehabilitační léčba.
Drogová terapie bronchiálního astmatu u dětí se provádí pomocí následujících skupin léků:
- bronchodilatační léky (stimulanty adrenergních receptorů, methylxanthiny, anticholinergika);
- glukokortikoidy;
- stabilizátory membrány žírných buněk;
- inhibitory leukotrienů.

Symptomatické léky mohou rychle zastavit bronchospazmus
Aby se zabránilo exacerbaci bronchiálního astmatu, je dětem předepsána základní farmakoterapie. Jeho schéma je do značné míry určeno závažností průběhu onemocnění:
- mírné intermitentní astma - krátkodobě působící bronchodilatátory (β-adrenomimetika), pokud je to nutné, ale ne častěji než 3krát týdně;
- mírné perzistující astma - denně kromalin sodný nebo inhalační glukokortikoidy plus dlouhodobě působící bronchodilatátory, pokud je to nutné, krátkodobě působící bronchodilatátory, ale ne častěji 3-4krát denně;
- mírné astma - denní inhalace glukokortikoidů v dávce až 2 000 mcg, bronchodilatátory s dlouhodobým účinkem; v případě potřeby lze použít krátkodobě působící bronchodilatátory (ne více než 3-4krát denně);
- těžké astma - denní inhalace glukokortikoidů (pokud je to nutné, mohou být předepsány v krátkém kurzu ve formě tablet nebo injekcí), dlouhodobě působící bronchodilatátory; pro úlevu od útoku - krátkodobě působící bronchodilatátory.
Léčba záchvatu bronchiálního astmatu u dětí zahrnuje:
- kyslíková terapie;
- β-adrenergní agonisté (salbutamol) inhalací;
- epinefrin hydrochlorid subkutánně;
- Eufillin intravenózně;
- glukokortikoidy uvnitř.
Indikace pro hospitalizaci jsou:
- pacient patří do skupiny s vysokou úmrtností;
- neúčinnost léčby;
- vývoj status asthmaticus;
- těžká exacerbace (vynucený výdechový objem za 1 sekundu je méně než 60% věkové normy).
Při léčbě bronchiálního astmatu u dětí je důležité identifikovat a eliminovat alergen, který je spouštěcím faktorem. K tomu je často nutné změnit stravovací návyky a životní styl dítěte (hypoalergenní strava, hypoalergenní život, změna bydliště, rozloučení se zvířátkem). Kromě toho mohou být dětem předepsány dlouhodobé antihistaminika.

Pro účinnou léčbu bronchiálního astmatu u dítěte je důležité identifikovat alergen a eliminovat ho.
Pokud je alergen známý, ale je nemožné se ho z nějakého důvodu zbavit kontaktu, je předepsána specifická imunoterapie. Tato metoda je založena na zavedení postupného zvyšování dávek alergenu pacientovi (parenterálně, orálně nebo sublingválně), což snižuje citlivost těla na něj, tj. Dochází k hyposenzibilizaci.
Během období remise se dětem s bronchiálním astmatem podává fyzioterapie:
- speleoterapie;
- dechová cvičení;
- akupresura;
- masáž hrudníku;
- hydroterapie;
- ultrafonoforéza;
- elektroforéza;
- magnetoterapie;
- UHF terapie;
- induktotermie;
- aeroionoterapie.
Možné důsledky a komplikace
Hlavní komplikace bronchiálního astmatu jsou:
- astmatický stav;
- pneumotorax;
- plicní srdce.
U dětí trpících těžkou formou onemocnění může být léčba glukokortikoidy doprovázena rozvojem řady vedlejších účinků:
- porušení rovnováhy vody a elektrolytů s možným výskytem otoku;
- zvýšený krevní tlak;
- zvýšené vylučování vápníku z těla, které je doprovázeno zvýšenou křehkostí kostní tkáně;
- zvýšení koncentrace glukózy v krvi až do vzniku steroidního diabetes mellitus;
- zvýšené riziko výskytu a exacerbace žaludečních vředů a duodenálních vředů;
- snížení regenerační kapacity tkání;
- zvýšené srážení krve, což zvyšuje riziko trombózy;
- snížená odolnost vůči infekcím;
- obezita;
- měsíční obličej;
- neurologické poruchy.
Předpověď
Prognóza života dětí s bronchiálním astmatem je obecně příznivá. Po pubertě se záchvaty bronchiálního astmatu zastaví u 20-40% dětí. Zbytek nemoci přetrvává po celý život. Riziko úmrtí během udušení se zvyšuje v následujících případech:
- historie více než tří hospitalizací ročně;
- historie hospitalizace na jednotce intenzivní péče;
- vyskytly se případy mechanické ventilace (umělá plicní ventilace);
- záchvat bronchiálního astmatu byl alespoň jednou doprovázen ztrátou vědomí.
Prevence bronchiálního astmatu u dětí
Důležitost prevence bronchiálního astmatu u dětí nelze přeceňovat. To zahrnuje:
- kojení během prvního roku života;
- postupné zavádění doplňkových potravin v přísném souladu s věkem dítěte;
- včasná aktivní léčba respiračních onemocnění;
- udržování čistoty domácnosti (mokré čištění, odmítnutí koberců a měkkých hraček);
- odmítnutí chovat domácí zvířata (pokud existují, pečlivé dodržování hygienických pravidel);
- zabránění dětem v vdechování tabákového kouře (pasivní kouření);
- pravidelné sporty;
- roční dovolená na moři nebo na horách.
Video z YouTube související s článkem:

Elena Minkina Lékař anesteziolog-resuscitátor O autorovi
Vzdělání: absolvoval Státní lékařský institut v Taškentu se specializací na všeobecné lékařství v roce 1991. Opakovaně absolvoval udržovací kurzy.
Pracovní zkušenosti: anesteziolog-resuscitátor městského mateřského komplexu, resuscitátor hemodialyzačního oddělení.
Informace jsou zobecněny a poskytovány pouze pro informační účely. Při prvních známkách nemoci navštivte svého lékaře. Samoléčba je zdraví škodlivá!