- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:39.
- Naposledy změněno 2025-11-02 20:14.
Lymfangitida
Obsah článku:
- Příčiny a rizikové faktory
- Formy nemoci
- Příznaky lymfangitidy
- Diagnostika
- Léčba lymfangitidy
- Možné důsledky a komplikace
- Předpověď
- Prevence
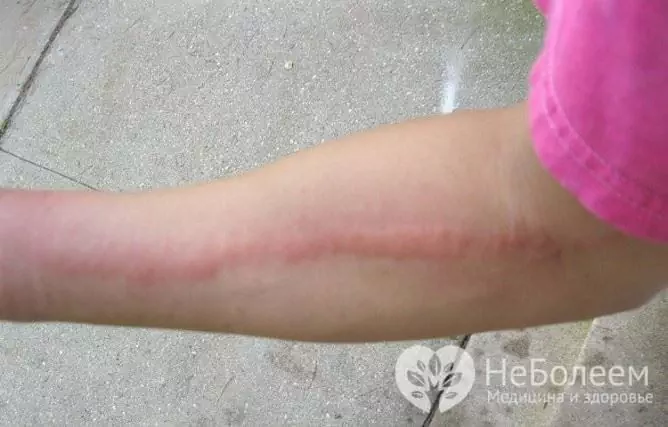
Lymfangitida (lymfangitida, lymfangitida) je akutní nebo chronický zánět lymfatických cév způsobený patogenní mikroflórou. Patologický proces může ovlivnit cévy různé lokalizace, hloubky a kalibru, avšak v klinické praxi je častější lymfangitida končetin, která je spojena se zvláštnostmi oběhu lymfy a častějším zraněním.
Zdroj: gidmed.com
Příčiny a rizikové faktory
Původci lymfangitidy jsou stafylokoky, β-hemolytický streptokok, Escherichia coli, Proteus a další aerobní bakterie nebo jejich asociace. Infekce vstupuje do lymfatických cév z primárního ohniska (infikovaná rána, oděr, absces, var, karbunka nebo flegmon).
Pravděpodobnost vzniku zánětu lymfatických cév závisí na velikosti a lokalizaci primárního zaměření infekce, charakteristikách toku lymfy v dané oblasti těla a virulenci patogenu.
Infekční látky způsobují poškození stěny lymfatických cév, což vede ke zvýšení její propustnosti, pocení lymfy do intersticiálního prostoru, endoteliálnímu edému a tvorbě intravaskulárních trombů. Popsané změny způsobují lymfostázu, tj. Stagnaci lymfy. S dalším vývojem infekčního procesu dochází k hnisavému tání trombu a stěn lymfatické cévy - vzniká hnisavá lymfangitida.
Při absenci nezbytné léčby se infekce šíří do tkání obklopujících postiženou lymfatickou cévu (svaly, klouby, krevní cévy), což naznačuje vývoj perilymfangitidy.
U těžké lymfangitidy může být infekce vzestupná a rozšířená do hrudního lymfatického kanálu.
Pokud má pacient tuberkulózu, může se vytvořit specifická tuberkulózní lymfangitida. Sexuálně přenosné infekce (uretritida, genitální opar, primární syfilis) způsobují specifickou pohlavní lymfangitidu.
V praxi urologů dochází k lymfangitidě penisu způsobené poraněním penisu během prodlouženého pohlavního styku nebo intenzivní masturbace. Jiným názvem pro tento stav je nevenerická lymfangitida.
Formy nemoci
Podle charakteristik klinického průběhu je lymfangitida rozdělena na:
- akutní - obvykle se vyskytuje v blízkosti povrchově umístěného ohniska hnisavé infekce, patologické změny s ní rychle postupují;
- chronická - trvá dlouho; dochází k zablokování hluboce umístěných lymfatických cév, což vede k silnému otoku končetin.
V závislosti na stávajících patomorfologických změnách existují:
- serózní lymfangitida - je zaznamenána infiltrace měkkých tkání podél postižené lymfatické cévy serózním zánětlivým exsudátem;
- hnisavá lymfangitida - dochází k hnisavé fúzi stěn postižené lymfatické cévy, stejně jako k tvorbě flegmonů, abscesů podél jejího průběhu;
- retikulární lymfangitida - pozorována, když jsou postiženy malé lymfatické cévy a je charakterizována výraznou hyperemií kůže ve formě tenkých pruhů, které se táhnou od ohniska zánětu k nejbližším lymfatickým uzlinám.
V závislosti na kalibru postižených cév je lymfangitida izolována:
- kapilární (retikulární, retikulární) - mnoho povrchových lymfatických kapilár je zaníceno;
- truncular (kmen) - jsou ovlivněny 1-2 velké kmenové lymfatické cévy.
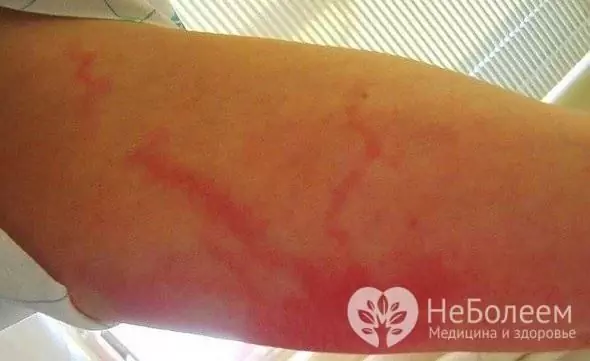
V závislosti na hloubce zanícených cév:
- povrchová lymfangitida;
- hluboký.
Příznaky lymfangitidy
Akutní lymfangitida je vždy doprovázena výrazným syndromem intoxikace. Jeho příznaky:
- bolest hlavy;
- těžká slabost;
- Nadměrné pocení;
- zvýšení teploty na 39-40 ° C, doprovázené silnými zimnicemi;
- artralgie a myalgie;
- nedostatek chuti k jídlu.
U kapilární lymfangitidy kolem ohniska primární infekce (rána, trofický vřed, absces) dochází k výrazné hyperemii kůže se zesíleným mramorovým vzorem. Podle klinického průběhu se proces podobá erysipelům, ale zaměření hyperemie má rozmazané hranice, což pro erysipel není typické.
Místní projev kmenové lymfangitidy je výskyt jasně červeného vlákna na kůži, táhnoucího se od ohniska hnisavého zánětu podél lymfatické cévy k nejbližším lymfatickým uzlinám. Závažnost se rychle stává bolestivou a zatuhlou a okolní měkké tkáně bobtnají. Při palpaci je symptom jasný (přítomnost bolestivých plomb). U pacientů se vyskytuje regionální lymfadenitida a rychle postupuje.
U hluboké lymfangitidy není lokální hyperémie pozorována. Bolest se objevuje v postižené končetině, která se prudce zvyšuje s pohybem nebo hlubokou palpací. Vyvíjí se lymfedém - výrazný edém postižené končetiny, způsobený zablokováním velké lymfatické cévy a zhoršeným odtokem lymfy.
Klinický obraz chronické lymfangitidy je vymazán. Charakteristický je otok končetiny spojený s poruchami oběhu lymfy a lymfostázy.
U nevenerické lymfangitidy penisu se kolem koronální rýhy nebo trupu objeví zhutněná bezbolestná šňůra. Trvá několik hodin až několik dní a poté zmizí samo.
Diagnostika
Povrchová lymfangitida obvykle nezpůsobuje diagnostické potíže. V některých případech však onemocnění vyžaduje diferenciální diagnostiku s tromboflebitidou povrchových žil a erysipelami. Identifikace primárního zánětlivého zaměření pomáhá stanovit správnou diagnózu.
Diagnóza hluboké lymfangitidy je poněkud obtížnější. V tomto případě je nutné vzít v úvahu údaje o anamnéze a klinických příznacích, výsledky laboratorních a instrumentálních studií. Návrh průzkumu zahrnuje:
- obecný krevní test - leukocytóza je detekována s posunem vzorce leukocytů doleva;
- bakteriologické vyšetření hnisavého výtoku z rány - umožňuje identifikovat původce onemocnění a určit jeho citlivost na antibiotika;
- Dopplerův ultrazvuk lymfatických cév - je určen zúžením lumenu, heterogenitou struktury, přítomností hyperechoického okraje kolem postižené cévy, reaktivními změnami v regionálních lymfatických uzlinách;
- počítačová termografie - umožňuje posoudit hloubku a prevalenci patologického procesu, jeho závažnost.
Pokud se vyskytnou komplikace hnisavé lymfangitidy, je zobrazen krevní test na sterilitu.
Léčba lymfangitidy
U akutní lymfangitidy je léčba zaměřena na eliminaci primárního infekčního ohniska (otevření panaritií, abscesů, flegmonu s následným odtokem hnisavé dutiny, chirurgické ošetření rány). Pacientovi je zobrazen odpočinek v posteli. Postižená končetina je fixována ve zvýšené poloze, což zlepšuje odtok lymfy. Ve stravě je obsah kuchyňské soli omezený (ne více než 6 g denně). Masáž, termální procedury a aktivní mazání mastí jsou nepřijatelné.
Léková léčba akutní lymfangitidy zahrnuje jmenování antibiotik (linkosamidy, aminoglykosidy, cefalosporiny, polosyntetické peniciliny), antihistaminik a protizánětlivých léků. V boji proti intoxikaci se provádí infuzní terapie. Ultrafialové (UFOK) a laserové (ILBI) ozařování krve mají dobrý terapeutický účinek.
U specifické pohlavní lymfangitidy způsobené pohlavně přenosnou chorobou se provádí antibiotická terapie.
U chronické pomalé lymfangitidy jsou pacientům předepsány obklady s dimethylsulfoxidem nebo poloalkoholem, masticí obvazy, ultrafialové záření postižené končetiny, léčba bahnem. V případech, kdy onemocnění přetrvává, je zvažována otázka vhodnosti rentgenové terapie.
Nevenální lymfangitida nevyžaduje léčbu.
Možné důsledky a komplikace
Při hnisavé lymfangitidě a šíření infekce do okolních měkkých tkání může dojít k jejich hnisavé fúzi s tvorbou abscesů a flegmonu. Předčasné otevření hnisavých útvarů může vést k sepse.
Na pozadí dlouhého průběhu chronické lymfangitidy dochází k postupnému vyhlazování postižených lymfatických cév s rozvojem lymfostázy a později k elefantiáze.
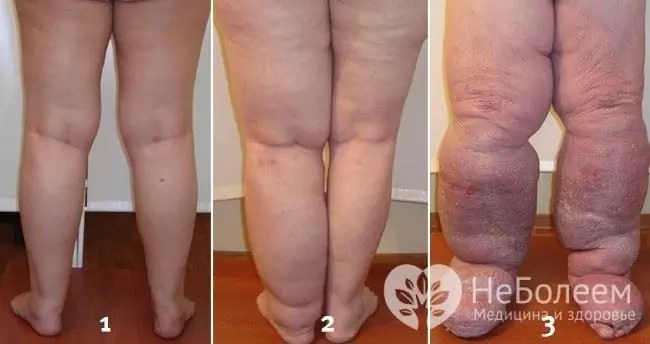
Předpověď
Ve většině případů je při včasné a adekvátní léčbě prognóza příznivá.
Prevence
Prevence lymfangitidy je založena na následujících opatřeních:
- včasná chirurgická léčba hlubokých ran;
- adekvátní antibiotická léčba infekčních a zánětlivých onemocnění;
- sanitace ohnisek hnisavé infekce.
Video z YouTube související s článkem:

Elena Minkina Lékař anesteziolog-resuscitátor O autorovi
Vzdělání: absolvoval Státní lékařský institut v Taškentu se specializací na všeobecné lékařství v roce 1991. Opakovaně absolvoval udržovací kurzy.
Pracovní zkušenosti: anesteziolog-resuscitátor městského mateřského komplexu, resuscitátor hemodialyzačního oddělení.
Informace jsou zobecněny a poskytovány pouze pro informační účely. Při prvních známkách nemoci navštivte svého lékaře. Samoléčba je zdraví škodlivá!




