- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:39.
- Naposledy změněno 2025-11-02 20:14.
Mastná hepatóza
Obsah článku:
- Příčiny a rizikové faktory
- Formy nemoci
- Příznaky tukové hepatózy
- Diagnostika
- Léčba tukové hepatózy
- Možné důsledky a komplikace
- Předpověď
- Prevence
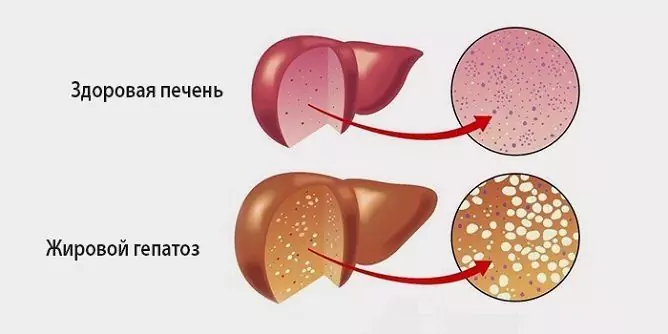
Mastná hepatóza je patologický proces charakterizovaný tukovou degenerací hepatocytů a hromaděním tukových kapiček jak uvnitř samotných buněk, tak v mezibuněčné látce.
Mastná hepatóza se vyskytuje u téměř 100% pacientů s alkoholickým onemocněním jater a asi u 30% pacientů s nealkoholickými lézemi. Ve skutečnosti je tato patologie počátečním stadiem alkoholického onemocnění jater, které později končí cirhózou, chronickým selháním jater a poté smrtí. Ženy jsou náchylnější k tomuto onemocnění - podle statistik je jejich podíl na celkovém počtu pacientů 70%.
Mastná hepatóza je naléhavý lékařský a sociální problém. Významně zvyšuje riziko vzniku cirhózy, metabolických a endokrinních poruch, onemocnění kardiovaskulárního systému, křečových žil, alergických patologií, což zase významně omezuje schopnost pacientů pracovat a způsobit zdravotní postižení.
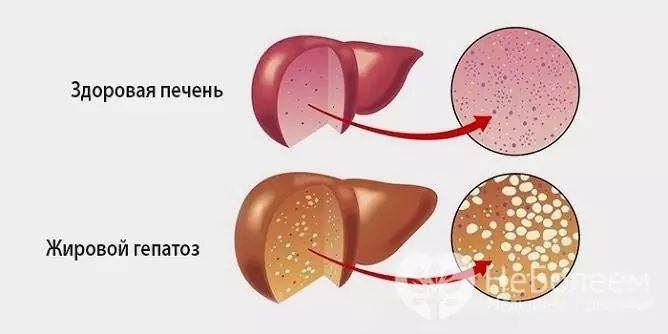
Zdroj: bolitpechen.ru
Příčiny a rizikové faktory
Ve většině případů je vývoj tukové jaterní hepatózy způsoben poškozením hepatocytů alkoholem a jeho metabolity. Existuje přímý vztah mezi délkou konzumace alkoholických nápojů pacientem a závažností tukové degenerace hepatocytů, což je zvýšené riziko cirhózy.
Mastná hepatóza se často vyvíjí na pozadí diabetes mellitus. Hyperglykémie a inzulínová rezistence zvyšují koncentraci mastných kyselin v krvi, což zvyšuje syntézu triglyceridů hepatocyty. Výsledkem je, že tuk se ukládá v jaterní tkáni.
Dalším důvodem pro rozvoj tukové jaterní hepatózy je obecná obezita. Významně zvýšená tělesná hmotnost není doprovázena pouze zvýšením procenta tukové tkáně v těle pacienta, ale také rozvojem metabolického syndromu s rezistencí tkáně na inzulín. Výsledky protonové spektroskopie ukazují, že existuje přímý vztah mezi koncentrací inzulínu v séru nalačno a množstvím tukových usazenin v játrech.
Mnoho dalších onemocnění vyskytujících se s metabolickými poruchami může také vyvolat tukovou hepatózu:
- nádory;
- chronické plicní selhání;
- chronické srdeční selhání;
- srdeční ischemie;
- arteriální hypertenze;
- Wilsonova-Konovalovova choroba (vrozená porucha metabolismu mědi, jiné názvy: hepatolentikulární degenerace, hepatocerebrální dystrofie);
- Itsenko-Cushingův syndrom;
- tyreotoxikóza;
- myxedém;
- chronická onemocnění trávicího systému, doprovázená porušením absorpčního procesu.
Mastnou hepatózu může vyvolat nesprávná strava - vysoký obsah jednoduchých sacharidů, hydrogenovaných tuků ve stravě, takzvaná západní strava (převaha rafinovaných potravin ve stravě, nedostatek hrubé vlákniny) a sedavý životní styl.
Známky tukové hepatózy jsou často přítomny u lidí s dědičným nedostatkem enzymů zapojených do procesu metabolismu lipidů.
Primární příčinou tukové hepatózy je tedy v mnoha případech inzulínová rezistence, zatímco tuková degenerace hepatocytů se stává jednou z vazeb při tvorbě metabolického syndromu.
Dalšími faktory přispívajícími k akumulaci tuku v buňkách a mezibuněčné látce v játrech jsou:
- hyperlipidemie;
- porušení využití tuků v procesu peroxidace;
- porušení syntézy apoproteinu - enzymu podílejícího se na tvorbě transportních forem tuků a jejich odstraňování z buněk.
Obvykle ne jeden konkrétní faktor vede k rozvoji tukové jaterní hepatózy, ale jejich kombinace, například konzumace alkoholu při užívání léků nebo nesprávná strava.
Formy nemoci
V závislosti na etiologickém faktoru se tuková hepatóza dělí na nealkoholickou steatohepatitidu a alkoholové onemocnění jater. Při biopsii jater je nealkoholická steatohepatitida diagnostikována asi v 7% případů. Alkoholická mastná degenerace je detekována mnohem častěji.
Mastná hepatóza je dvou typů:
- primární - spojené s endogenními (vnitřními) metabolickými poruchami (hyperlipidemie, diabetes mellitus, obezita);
- sekundární - v důsledku vnějších (exogenních) vlivů vedoucích k metabolickým poruchám (příjem kortikosteroidů, tetracyklinů, methotrexátu, nesteroidních protizánětlivých léků, syntetických estrogenů, Wilsonova-Konovalovova choroba, nalačno, dlouhodobá parenterální výživa, intestinální resekce, gastroplastika, ileastoplastika).
V závislosti na vlastnostech ukládání tuku je tuková hepatóza rozdělena do následujících forem:
- ohnisková diseminace - obvykle se vyskytuje bez klinických projevů;
- prohlášeno za rozšířené;
- zonální - tuk se ukládá v různých zónách jaterního laloku;
- mikrovezikulární steatóza (difúzní).
Příznaky tukové hepatózy
Neexistují žádné specifické klinické příznaky tukové hepatózy ani při významných morfologických změnách v játrech. Mnoho pacientů má obezitu a / nebo diabetes typu II.
Známky tukové hepatózy jsou nespecifické. Tyto zahrnují:
- mírná bolest v pravém horním kvadrantu břicha, bolestivá v přírodě;
- pocit mírného nepohodlí v břišní dutině;
- mírné zvětšení jater;
- astenizace;
- dyspeptický syndrom (nevolnost, někdy zvracení, nestabilita stolice).
U těžké tukové hepatózy se může vyvinout ikterické zbarvení kůže a sliznic. Mastná degenerace hepatocytů je doprovázena uvolněním nekrotizujícího faktoru nádoru, což vede k mdlobám, snížení krevního tlaku, zvýšenému krvácení (tendence ke krvácení).
Diagnostika
Diagnóza hepatózy tukové jater představuje značné obtíže, protože onemocnění je ve většině případů asymptomatické. Biochemické analýzy neodhalily významné změny. V některých případech dochází k mírnému zvýšení aktivity sérových transamináz. Během vyšetření je třeba mít na paměti, že jejich normální činnost nevylučuje tukovou hepatózu. Diagnóza tohoto stavu je proto založena hlavně na vyloučení jiných jaterních patologií.
K identifikaci příčiny, která vedla k výskytu tukové hepatózy, jsou předepsány následující laboratorní testy:
- stanovení markerů autoimunitní hepatitidy;
- detekce protilátek proti virům hepatitidy, zarděnkám, Epstein-Barrovi, cytomegalovirům;
- studium hormonálního stavu;
- stanovení koncentrace glukózy v krevním séru;
- stanovení hladiny inzulínu v krvi.
Ultrazvukové vyšetření dokáže detekovat steatózu tuků pouze při významném ukládání tuku v jaterní tkáni. Zobrazování magnetickou rezonancí je více informativní. S ohniskovou formou patologie je zobrazen radionuklidový sken jater.
Dechový test C13-metacetin umožňuje posoudit detoxikační funkce jater a počet normálně fungujících hepatocytů.
Pro stanovení konečné diagnózy se provede punkční biopsie jater s následnou histologickou analýzou výsledné biopsie. Histologické příznaky tukové hepatózy jsou:
- mastná degenerace;
- steatonekróza;
- fibróza;
- intralobulární zánět.
Léčba tukové hepatózy
Terapii u pacientů s tukovou hepatózou provádí ambulantně gastroenterolog. Hospitalizace je indikována pouze s výraznou tukovou degenerací jaterní tkáně, doprovázenou výrazným porušením jejích funkcí, zejména detoxikací.
Dieta pro tukovou hepatózu hraje důležitou, někdy prvořadou roli v komplexní terapii. Strava je omezena na tuky, zejména živočišného původu. Spotřeba bílkovin by měla být 100-110 g denně. Minerály a vitamíny musí být tělu dodávány v dostatečném množství.
Nezapomeňte upravit zvýšenou tělesnou hmotnost, která vám umožňuje snížit a v některých případech zcela vyloučit inzulínovou rezistenci, v důsledku čehož se normalizuje metabolismus lipidů a sacharidů. Pacienti s tukovou hepatózou by neměli ztrácet více než 400-600 g týdně - při rychlejším úbytku hmotnosti začíná tuková hepatóza rychle postupovat a může vést k tvorbě kamenů v žlučových cestách, selhání jater. Ke snížení rizika tvorby kamenů mohou být předepsány přípravky s kyselinou ursodeoxycholovou.
K vyloučení infiltrace tukových jater se používají litotropní léky (esenciální fosfolipidy, kyselina lipoová, vitamíny B, kyselina listová).
V případě potřeby jsou pacientům předepisovány biguanidy a thiazolidindiony, aby se eliminovala inzulínová rezistence.
Cvičení pomáhá zlepšit využití mastných kyselin.
U těžké tukové hepatózy je rozhodnuta otázka vhodnosti léčby hypolipidemiky pomocí statinů. Tato metoda nenašla široké použití, protože samotné statiny mohou způsobit poškození jaterních buněk.
K obnovení poškozených funkcí jater se používají hepatoprotektory (taurin, betain, kyselina ursodeoxycholová, vitamin E). V lékařské literatuře existují informace o možnosti použití blokátorů receptorů pro angiotensin a pentoxifyllin u tukové hepatózy.
V případě alkoholové mastné hepatózy je hlavní podmínkou úspěšné léčby úplné odmítnutí dalšího užívání jakýchkoli alkoholických nápojů. V případě potřeby je pacient odeslán ke konzultaci s narcologem.
Možné důsledky a komplikace
Při absenci nezbytné terapie zvyšuje mastná hepatóza riziko vzniku následujících onemocnění;
- křečové žíly;
- cholelitiáza;
- metabolické poruchy;
- cirhóza jater.
Předpověď
Výhled je obecně příznivý. Ve většině případů eliminace etiologického faktoru umožňuje nejen zabránit dalšímu rozvoji onemocnění, ale také dosáhnout obnovení jaterní tkáně. Pracovní schopnost není obvykle narušena. Pacienti po dlouhou dobu musí pečlivě dodržovat doporučení ošetřujícího lékaře (odmítnutí alkoholických nápojů, strava, dodržování aktivního životního stylu).
Pokud nejsou odstraněny příčinné faktory, pak tuková hepatóza bude pomalu postupovat, což způsobí degenerativní a zánětlivé změny v jaterní tkáni, což nakonec způsobí jaterní cirhózu a rozvoj chronického selhání jater.
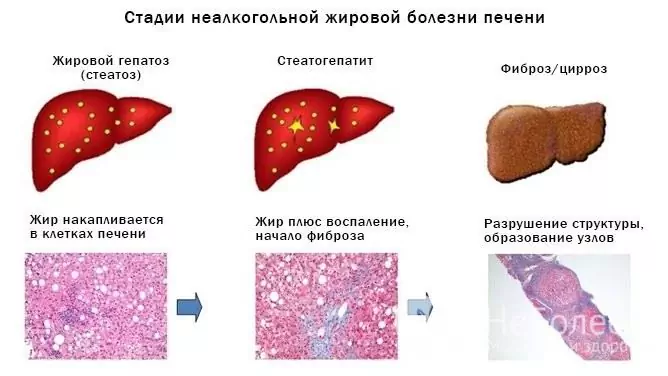
Zdroj: gastroe.ru
Prevence
Prevence tukové hepatózy zahrnuje následující oblasti:
- aktivní životní styl;
- vyvážená strava;
- odmítnutí používat alkoholické nápoje;
- udržování normální tělesné hmotnosti;
- včasná detekce metabolických chorob, orgánů trávicího systému a jejich aktivní léčby.
Video z YouTube související s článkem:

Elena Minkina Lékař anesteziolog-resuscitátor O autorovi
Vzdělání: absolvoval Státní lékařský institut v Taškentu se specializací na všeobecné lékařství v roce 1991. Opakovaně absolvoval udržovací kurzy.
Pracovní zkušenosti: anesteziolog-resuscitátor městského mateřského komplexu, resuscitátor hemodialyzačního oddělení.
Informace jsou zobecněny a poskytovány pouze pro informační účely. Při prvních známkách nemoci navštivte svého lékaře. Samoléčba je zdraví škodlivá!